Добрый день, уважаемые гости сайта! В нашем обзоре мы рассмотрим нюансы строения тазобедренного сустава и выясним, о чем сигнализирует болезненность в области бедра и лечебные методики.
Есть различные причины, вызывающие боли в тазобедренном суставе при сидении. Дискомфорт при повреждении костей и сочленений, а также при проблемах со связками.
Может возникнуть проблема с подвижностью и онемением суставов. Если боли не останавливаются и периодически возобновляются, следует определить патологию и приступить к терапии. Предварительно необходимо изучить симптоматику и произвести обследование.
Причины появления болей
- травм;
- воспалительных процессов в мягких и костных тканях бедра;
- дегенеративных изменений в сочленениях;
- инфекционных болезней суставов;
- проблем с позвоночником;
- новообразований.
Иногда неприятные ощущения бывают не только из-за патологии. Например, возможна боль в бедре после долгого сидения в одной позе. В этом случае неприятные чувства после разминки полностью исчезают.
Не потребуют обращения к врачу недомогания в тазобедренном сочленении, спровоцированные переутомлением либо долгими физическими нагрузками. В таком случае боли несильные и быстро проходят.
Часто болят бедра, особенно при вставании, у беременных:
- создается дополнительная нагрузка на тазовые кости увеличенной маткой;
- возросшая масса тела давит на ноги;
- в организме не хватает кальция.
Изменения гормонального фона при беременности снижают эластичность мускулов, что также является причиной возникновения боли в сочленениях тазобедренного отдела.

Профилактические меры
Для предупреждения развития патологий тазобедренного сустава необходимо следовать простым, но эффективным правилам:
- вести здоровый и активный образ жизни;
- соблюдать рациональное и сбалансированное питание;
- поддерживать оптимальный вес;
- избегать чрезмерных физических нагрузок и травм;
- при появлении длительного болевого синдрома в области таза не откладывать посещение узкопрофильного врача.
Только бережное отношение к своему здоровью поможет избежать развития тяжелых патологий, способных привести к инвалидности.
Симптоматика болевого синдрома и возможные патологии
Характер боли и дополнительные признаки зачастую указывают на определенное заболевание. Следует проанализировать самые распространенные патологии.
Болезни тазобедренного сустава
Суставные недуги дегенеративной или воспалительной природы чаще всего вызывают болезненные ощущения во время сидения или вставания:
| Заболевание | Проявление | Характер болей | Дополнительные признаки |
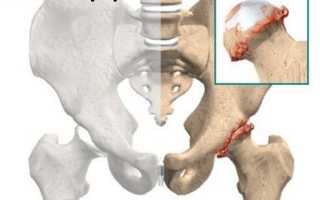
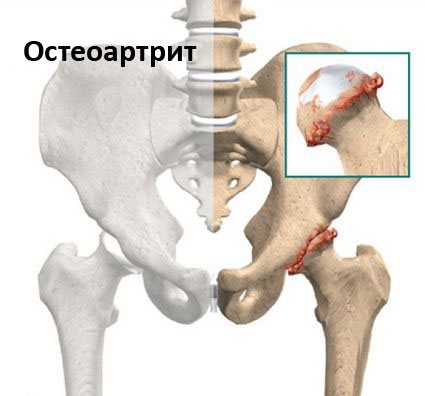
| Коксартроз | Дегенерация суставного хряща, приводящая к его истончению и последующей деформации костных структур. | Сильные, иррадиирующие в пах и мягкие бедренные ткани. | Боль в бедре нарастает при вставании со стула либо кресла, слышится хруст в сочленении. В дальнейшем развивается хромота и ограниченность подвижности. |
| Бурсит | Воспалительный процесс суставной сумки – бурсы. | Мучительные. Вначале возникают в глубине бедра, распространяясь на всю ногу. | Болевые ощущения становятся сильнее ночью. Сустав опухает, возникает покраснение, кожа в зоне поражения кажется горячей. |
| Артрит | Воспалительный процесс суставных тканей различной природы, в том числе и инфекционной. | Резкие. Встать на ногу почти невозможно. | Сопровождается отечностью, покраснением и ростом температуры. |
У детей, чаще у подростков, возможной причиной суставных болей является синдром Пертеса или дистрофия костной ткани головки.
Другие недуги, провоцирующие неприятные ощущения
Если человек страдает когда сидит и встает, боль отдает в ягодицы и выше к талии, вероятен синдром грушевидной мышцы – воспалительный процесс в мускуле и окружающих его тканях. Если прихватывает только во время ерзанья на стуле, возможная причина – тендинит – сухожильное воспаление.
Прочие болезни провоцирующие неприятные ощущения в бедрах в сидячем положении:
- скрытые травмы – болит не сильно, но в определенном положении возникает обострение ощущений и ограничение движения;
- энтезопатия седалищного бугра – особенно неприятно при сидении на жестких поверхностях;
- защемление нервных волокон – нерегулярно появляются резкие ощущения, им может сопутствовать одеревенение конечности.
Остеохондроз поражает позвоночный столб и характеризируется дистрофически-дегенеративными изменениями в нем. Но формирование корешковых синдромов в поясничном отделе выражается также болью в области бедра. Дополнительными признаками являются: болевые ощущения в пояснице, иррадиирующие в ногу и возрастающие при движении, кашле. Порой немеют конечности, если случилось защемление нервных волокон.
По мере развития заболеваний возникают осложнения, обусловленные изменениями дегенеративного характера.
Незамедлительное обращение к врачу требуется при видимой деформации сочленения, сильной ограниченности движений, нестерпимой боли, отекании и изменении цвета кожи.
Почему болят внутренние приводящие мышцы бедра?
Ну и осталось разобраться в вопросе о том, почему болят приводящие мышцы бедра и с чем связано их чрезмерное напряжение.
Сразу же стоит сказать, что они связаны с работоспособностью тазобедренных суставов. Если он деформирован, произошло смещение головки бедренной кости в суставной полости вертлужной впадины, то приводящие и отводящие мышцы бедра будут болеть и любые движения будут затруднительными.
А вот если болит внутренняя мышца бедра и неприятные ощущения носят своеобразный лампасный тип, т.е. распространяются от паховой области к колену, то тут причину стоит искать в межпозвоночном диске L5-S1. Он часто разрушается, подвергается тотальной протрузии и сдавливает корешковые нервы, отвечающие за иннервацию нижних конечностей. Еще подобное состояние может развиваться при тромбозе глубоких вен бедра и полости малого таза. В этом случае в области болезненности появляется выраженная отечность и темно-синяя окраска кожных покровов.
Во время спортивных тренировок часто повреждается полусухожильная мышца, которая подвержена растяжениям и микроскопическим разрывам связок при выполнении упражнений на растяжку и при попытке сесть на шпагат. А вот тонкая мышца подвержена больше травмам, связанным с выполнением профессиональных обязанностей. Она болит по ночам, когда снижается нагрузка и начинается процесс отведения накопленной мочевой кислоты и продуктов метаболитов.
Лабораторная и инструментальная диагностика
Для выяснения причины возникновения болевых ощущений в тазобедренном сочленении нужно обратиться к терапевту либо ортопеду. Специалист проведет тщательный осмотр больного, после этого определит необходимые исследования:
- МРТ;
- общий анализ крови и мочи;
- простую и мультиспиральную компьютерную томографию;
- рентген;
- УЗИ;
- тесты на сакроилеит;
- денситометрию – оценку плотности костной ткани;
- бакпосев на инфекции;
- сцинтиграфию;
- анализ на онкомаркеры.
Проведение подобных процедур помогает выявить причину заболевания и этап его развития. Ориентируясь на это, доктор определяет курс терапии.
Рекомендованные методы лечения
При возникновении болей длительного характера в тазобедренном суставе необходимо проконсультироваться с узкими специалистами: неврологом, травматологом, ортопедом или ревматологом. Только после диагностики и определения патологии врач назначит соответствующую терапию.
Способ избавления от болевого синдрома напрямую зависит от причины его появления. Общими методиками в лечении подобных патологий являются:
- проведение репозиции костей при нарушении их целостности;
- вправка суставов при обнаружении вывихов;
- назначение медикаментозных препаратов;
- использование физиотерапевтических методик;
- массажные процедуры;
- выполнение комплекса упражнений лечебной физкультуры и плавание;
- использование методик мануальной терапии;
- народные способы лечения.
При необходимости может быть рекомендовано хирургическое лечение возникшей патологии.
Лечебные мероприятия
При патологических изменениях в суставах потребуется комплексное лечение, включающее прием медикаментов, ЛФК и физиопроцедуры. Для каждого недуга и каждого пациента подбираются индивидуальный курс фармпрепаратов. Медикаменты, которые прописывают при болезнях тканей бедра чаще всего:
- Нестероидные лекарства против боли и воспаления: «Диклофенак», «Ортофен», «Нурофен», «Нимегезик», «Ибупрофен», «Целекоксиб».
- Хондропротекторы для ускорения регенерации хряща: «Дона», «Хондроитин», «Артрон», «Алфлутоп», «Румалон», «Глюкозамин».
- Введение внутрь сустава гиалуроновой кислоты для восстановления синовиальной жидкости.
- Миорелаксанты против судорог мускулов и боли в них: «Сирдалуд», «Мидокалм».
Назначение медпрепаратов и их дозировка зависят от степени развития недуга. Необходимо точное соблюдение врачебных рекомендаций, в противном случае медикаменты не помогут.
Результативна также лечебная гимнастика, позволяющая разрабатывать подвижность сочленения.
Отлично помогает массаж и мануальная терапия. Фиксируют успех основного лечения физиопроцедуры и гирудотерапия.
Самолечением заниматься не рекомендовано, так как оно может привести к ускорению развития недуга и неосуществимости его лечения консервативными методами. Единственным решением для спасения от боли станет оперативное вмешательство.
Способы обезболивания
В качестве основных способов устранения болевого синдрома современная медицина предлагает:
- противовоспалительные средства;
- препараты-миорелаксанты;
- мочегонные препараты;
- препараты-хондропротекторы (в комплексной терапии).
Противовоспалительные препараты (например, Диклофенак, Ибупрофен, Нимесулид, Мовалис) оказывают выраженное обезболивающее воздействие и снижают воспаление во всех тканях опорно-двигательного аппарата, в т. ч. тазобедренного сустава.
Существует два вида противовоспалительных средств — нестероидные и стероидные. Традиционно в лечении заболеваний ТБС используют лекарственные формы, относящиеся к первой группе медикаментозных средств. Стероидные медикаменты используют только в критических ситуациях, когда нестероидные лекарства не принесли ожидаемого эффекта. Их часто рекомендуют для проведения внутрисуставных блокад.
Препараты–миорелаксанты способствуют расслаблению мышц ТБС и предупреждают возникновение спазмов.
Мочегонные средства обеспечивают удаление лишней жидкости из тканей сустава, снимая его отечность и дополнительный дискомфорт.
Эффект воздействия на хрящевую ткань препаратами–хондропротекторами медленный и может проявиться через несколько месяцев после начала лечения. Их особенностью является свойство восстанавливать хрящевые ткани ТБС на ранних стадиях заболевания. Кроме того, данные лекарства способствуют выработке синовиальной жидкости. Максимальный эффект от применения препаратов может быть получен только в комплексе с другими сильными медикаментозными средствами. В этом случае он помогает снимать воспаление и болевой синдром.
Народная медицина
Домашние средства, выбранные с учетом мнения врача, также способны помочь при болезненных ощущениях в бедре.
- Принимают по 50 капель сиреневой настойки перед едой. Для ее изготовления 50 г цветков полторы недели выдерживают в 0,5 л водки.
- Втирают в очаг боли горчично-белковую мазь. Для ее создания два белка взбивают со стопкой спирта, 50 г камфары и семью ложками порошка горчицы.
- Делают примочки из измельченной яичной скорлупы с простоквашей. Смесь накладывают на больное место на 3–4 часа, закрыв целлофаном и утеплив.
Полезны против боли ночные примочки из листьев белокочанной капусты, смазанных гречишным медом.
Профилактика неприятных ощущений – ведение здорового образа жизни. Сюда входит правильное питание, исключение перенапряжения и щадящие физические нагрузки.
Как снять боль
Хотя существует немало способов устранить болевые ощущения, после облегчения состояния все равно нужно безотлагательно обратиться к специалисту.
Исчезновение симптомов не означает, что патология позади и здоровью ничего не угрожает.
Снять боль удастся с помощью наложения компрессов и согревающих растирок:
- на основе настойки горького перца;
- из спиртового состава золотого уса;
- из лопуха и хрена.
Для компресса следует смешать по 1 ч. л. соли и соды, добавив 7 капель йода. Колено разогреть и нанести на него приготовленную смесь. Обернуть целлофаном на 15 минут, а затем промыть. Улучшения наступают после 5 процедур.
Полезные продукты для суставов
Чтобы все системы организма работали слаженно и правильно, питание должно быть полноценным и сбалансированным. Для профилактики боли в коленях особое внимание следует уделить продуктам, способствующим выработке суставной жидкости и восстановлению хрящевой ткани.
Полезными для суставов считаются продукты, содержащие:
- витамин А – морковь, тыква, облепиховое масло;
- витамин Е – кукурузное и подсолнечное масло, орехи, бобовые;
- витамины группы В – печень, почки, яйца, говядина;
- омега-3 жирные кислоты – жирные сорта морской рыбы, тыквенные семечки, льняное масло.
Когда идти к врачу?
Игнорировать очевидные неполадки со здоровьем, когда сидение на стуле причиняет сильную боль, или заниматься самолечением не стоит. Существуют признаки недомогания, после обнаружения которых следует немедленно записаться на прием к врачу-терапевту, чтобы получить от него направления на дальнейшее обследование:
- Не проходящий дискомфорт не покидает больше 3 недель.
- Болевые ощущения возникают внезапно и резко.
- Во время ходьбы и при вставании с места слышится хруст.
- Мучения настигают, даже если больной находился в сидячем положении совсем непродолжительное время.
- Общее самочувствие заметно ухудшается, возникает лихорадка, растет температура тела.
- Колени отекли, покраснели, кожа вокруг них стала горячее.
Если не заняться лечением проблемы своевременно, она может прогрессировать в серьезное отклонение, требующее длительной комплексной терапии.
Почему появляется боль в колене при долгом сидении
Колени и ступни человека каждый день испытывают колоссальную нагрузку, исполняя роль своеобразного амортизатора. Причиной болезненных ощущений могут быть как травмы коленного сустава, так и хронические заболевания. Изначально боль тревожит при ходьбе, беге и выполнении прочих физических упражнений. Со временем дискомфорт появляется и в состоянии полного покоя. Например, при длительном сидении на стуле или за рулем.
Наиболее распространенные повреждения коленного сочленения:
- Перелом. Возникает при падении на согнутую ногу. Сопровождается болью спереди колена, появлением отека и гематомы. Надколенник при надавливании западает внутрь.
- Растяжение или разрыв связок. Развивается при падении, резких движениях и чрезмерных физических нагрузках. Кроме боли над коленом или под ним, тревожит снижение подвижности ноги: ее достаточно сложно сгибать и разгибать.
- Разрушение мениска. Причиной также становятся удары, падение или резкие движения. Болевые ощущения зависят от степени повреждения хрящевой ткани.
Причиной боли в коленном суставе могут быть хронические заболевания. На начальных стадиях некоторых из них пациент может и не знать о развитии патологии, особенно в состоянии покоя. Важно обращать внимание на малейшие неприятные ощущения и хруст в коленях.
Это одна из патологий, при которой болят колени, когда долго сидишь. Хрящевые ткани коленного сустава теряют физиологическую эластичность и постепенно разрушаются. Болевые ощущения локализуются в центре колена, справа или слева от него. Боль сопровождается отечностью сустава и хрустом при движении.
Хондромаляция часто возникает в подростковом возрасте из-за активного роста и у профессиональных спортсменов. Причиной могут быть и врожденные особенности организма – высокое положение надколенника и слабость коленных связок.
В качестве терапии назначается прием обезболивающих и нестероидных противовоспалительных средств.
Артроз
При заболевании разрушается хрящевая ткань. Изначально артроз проявляется болью во время ходьбы, бега и приседания на корточки. Со временем движения становятся все более скованными, боль беспокоит даже ночью. Визуально заметны изменения формы сустава.
К группе риска относятся люди преклонного возраста из-за нарушения обменных процессов в организме. Малоподвижный образ жизни также способствует развитию заболевания.
Процесс провоцирует боль в коленях во время приседания и длительного сидения. Как правило, неприятные ощущения беспокоят пациентов не каждый день: заболевание обостряется несколько раз в год.
Причины воспаления седалищного нерва:
- переохлаждение;
- осложнения после перенесенных инфекционных заболеваний;
- травмы позвоночника;
- разрушение межпозвоночных дисков;
- грыжи и остеохондроз.
Для лечения используют противовоспалительные и обезболивающие средства. Терапию целесообразно дополнить сеансами массажа.
Другие заболевания
Боль в коленной чашечке в состоянии покоя могут также спровоцировать:
- Тендинит – воспалительное заболевание сухожилий надколенника. Поражает связки, принимающие участие в разгибании колена. Причинами заболевания становятся чрезмерные нагрузки на сустав, возрастные изменения или инфекции.
- Остеопороз, причиной которого являются нарушения обменных процессов. Хруст и тупая ноющая боль беспокоит пациентов постоянно.
- Подагра. Развивается вследствие повышения мочевой кислоты в крови из-за нарушений метаболизма. Для этой патологии характерно внезапное усиление боли, гиперемия, отек и покраснение кожи над коленом.
Болезненные ощущения при этих хронических заболеваниях зачастую невыносимы при сгибании и любом прикосновении. Пациентам больно вставать на ноги после длительного отдыха.
Сосудистые боли
Поводом для возникновения болезненных ощущений в коленях может быть нарушение локального кровообращения и прочие патологии сосудов. Чаще всего болят суставы обеих ног, которые реагируют на изменение погодных условий и холод.
Для облегчения неприятных симптомов применяются мази с анестетиками и мази раздражающего действия. Достаточно эффективен массаж и физиопроцедуры.
Помимо физических перегрузок и травм коленной чашечки причиной боли суставов в подростковом возрасте может стать интенсивный рост ребенка. Кровеносные сосуды не обладают достаточной эластичностью и могут развиваться медленнее костей и прочих составляющих сустава. Циркуляция крови нормально осуществляется только при активном движении, а в состоянии покоя с замедлением тока крови ноги подростка могут начать болеть.
Не стоит заниматься самолечением и полагаться на обезболивающие средства, чтобы не усугубить состояние больного. Необходимо выяснить причину дискомфорта и подобрать соответствующее лечение.
Облегчить боль можно с помощью народных средств. Полезны теплые ванночки с морской солью или с отваром трав, оказывающих противовоспалительное действие. Широко используются листья березы, ромашка, зверобой и шалфей.
Хондропротекторы в уколах для суставов
Препараты, назначаемые при болях в колене:
- антибиотики – Миноцинлин, Доксициклин, Офлоксацин;
- нестероидные противовоспалительные средства – Аспирин, Ибупрофен и Диклофенак;
- обезболивающие – Анальгин, Кетанов, Кетопрофен;
- хондропротекторы – Артра, Терафлекс, Дона, Хондралор.
Помимо вышеперечисленных медикаментов целесообразно применять иммуномодуляторы и поливитаминные комплексы для укрепления иммунитета.
Физиопроцедуры
Физиотерапия направлена на закрепление результата медикаментозного лечения.
Применяются:
- ультразвук;
- магнитотерапия;
- тепловые процедуры;
- электрофорез;
- динамические токи;
- парафинотерапия.
Массаж
В дополнение к медикаментозному лечению используется лечебная физкультура и массаж. Все движения гимнастики должны выполняться максимально плавно.
Массаж полезен большинству пациентов, однако есть у него и ряд противопоказаний. Если нет возможности посещать профессионального массажиста систематически, необходимо сходить к нему хотя бы раз. Специалист объяснит, что делать и как правильно выполнять процедуру в домашних условиях.
Пункция применяется для откачивания лишней жидкости из сустава
Операции на коленных суставах проводятся достаточно редко: только в особо запущенных случаях, когда медикаменты и прочее лечение не приносят ожидаемых результатов.
Если боль в колене после долгого сидения возникает из-за скопившейся в полости жидкости, врачу придется ее удалить.
Если причиной стал вывих сустава, специалист вправит кости на место. После этого колено фиксируется плотной повязкой, ортезом или накладывается гипс.
При необходимости хирург может полностью заменить наколенник или весь сустав имплантом. Такая процедура называется эндопротезирование.